Innhold: Diagnostik vid IBD
Diagnostik vid IBD
Diagnostiken av IBD grundar sig framför allt på anamnes, status inklusive endoskopi med biopsi och PAD. Olika metoder för bildanalys (röntgen inkl datortomografi (DT), ultraljud, magnetkamera (MR), tunntarmskapsel) kan ofta behöva användas. För gradering av sjukdomens svårighets-grad används kliniska tecken och symptom i kombination med vissa laboratorieparametrar.
UC eller CD?
På basen av den kliniska bilden, samt beroende på utfallet av olika diagnostiska undersökningar, går det vanligen att ställa en korrekt IBD-diagnos vid den initiala utredningen i 90 % av fallen. Vid enbart kolonengagemang är cirka 5–10 % av patienterna svåra att hänföra till endera diagnosen i den akuta fasen och tillståndet kallas då IBD-U. Oftast kan diagnosen fastställas efter ytterligare en tids observation (upp till några år). Majoriteten av obestämbara koliter kan så småningom hänföras till CD. En ändring av diagnosen från CD till UC är kliniskt ovanligt, men det omvända förekommer däremot inte sällan. Ibland kommer omslaget efter flera års observation och då vanligen genom histologiskt påvisande av granulom eller på grund av utveckling av fistulerande sjukdom eller inflamma-tion i övre GI-kanalen/tunntarmen.
Aktuell forskning visar att Crohnkolit har mer genetiska lik-heter med ulcerös kolit än med ileocekal Crohn. I framtiden kommer troligen uppdelningen av IBD vara mer detaljerad och baseras på genetisk och/eller immunologisk diagnostik.
1. Anamnes och status
En riktad anamnes avseende de symptom som anges i Tabell 2 ger ofta en god vägledning i den kliniska diagnostiken av IBD. Smygande debut, långvariga besvär eller fluktuerande förlopp i kombination med extraintestinala manifestationer (se sidan 88) talar för IBD och mot infektion, som många gånger är den svåraste differentialdiagnosen vid diarré. IBD-hereditet, rökvanor (icke-/ex-rökare vs storrökare), tidigare sjukdomar (oklara diarrébesvär, tidigare analfistlar, ledbesvär, appendicit) kan alla vara viktiga pusselbitar vid diagnos, tillsammans med fynd vid ett noggrant status (inklusive hudkostym, ögon och leder) med särskild vikt på bukstatus (palpabel resistens), inspektion anogenitalt (fistel, indurering, missfärgning), per-rektum-palpation (ömhet, smärta, perianala flikar, fissur, abscess eller fistel).
Tabell 2. Klinisk differentialdiagnostik av IBD

2. Endoskopi med biopsier
En flexibel sigmoideoskopi (eventuellt kombinerad med proktoskopi) går nästan alltid att genomföra med patienten i vänster sidoläge vid ett första besök hos gastroenterolog. Någon särskild förberedelse behöver sällan ges före en sub-akut undersökning.
Vid akut kolit har man möjligheten att i en och samma undersökning bestämma diagnos, svårighetsgrad samt utbredning av de inflammatoriska förändringarna. Vanligen kan man lätt nå ända till vänster flexur även på en oförbe-redd IBD-patient eftersom distala kolon oftast är tömd på fast innehåll till följd av den aktiva inflammationen.
Det är viktigt att få en bra bild av de inflammatoriska förändringarnas karaktär och intensitet (Tabell 3) eftersom man som endoskopist i de allra flesta IBD-fall kan komma fram till en arbetsdiagnos med mycket hög träffsäkerhet.
Utan behandling är ofta den inflammatoriska aktiviteten vid UC mest uttalad distalt för att gradvis avta i proximal riktning. Vid UC-proktosigmoidit kan tarmen lokalt vara mycket kraftigt inflammatoriskt förändrad med kraftigt blödande slemhinna. Patientens allmäntillstånd är dock oftast relativt opåverkat och labprover kan vara normala. Vid extensiv kolit är den endoskopiska bilden inte sällan mindre uttalad men patienten är påverkad till följd av inflammationens omfattning.
Fullständig ileokoloskopi görs vanligen i ett något senare skede, då patienten är mer optimalt förberedd. Vid CD är då även möjligheten att intubera terminala ileum av stor vikt för att påvisa ev. tunntarmsengagemang. Upp till 20–30 cm av ileum kan ofta inspekteras vilket kan minska behovet av tunntarmsröntgen. OBS! Vid svåra skov av IBD bör kolo-skopi endast genomföras av läkare med stor endoskopisk vana p.g.a. en viss risk för komplikationer!
Tabell 3. Endoskopiska fynd vid IBD

Biopsitagning för histopatologisk bedömning är essentiell vid IBD-diagnostiken och bör alltid göras redan vid en initial rektoskopi. PAD kan ge god vägledning för differen-tialdiagnostik både mellan IBD och självbegränsande kolit/infektion (t.ex. med campylobacter eller salmonella). Tecken på strukturella förändringar i mucosan talat starkt för IBD. Fynd av granulom och/eller diskontinuerlig inflammation talar för CD, se Tabell 4.
Vid biopsitagning bör prover tas både från till synes icke-inflammerad och inflammerad slemhinna. Undvik provtagning från stora ulcerationer eftersom detta oftast ger nekrotiskt material/fibrin i utbyte. I ca 10 % av CD-fallen kan en biopsi från makroskopiskt väsentligen normal slemhinna innehålla granulom. Förberedelser vid koloskopi är inte alltid nödvändiga vid akuta skov eftersom tarmsegment med inflammation vanligen bara innehåller tunnflytande feces/blod.
Tabell 4. Histopatologi vid IBD

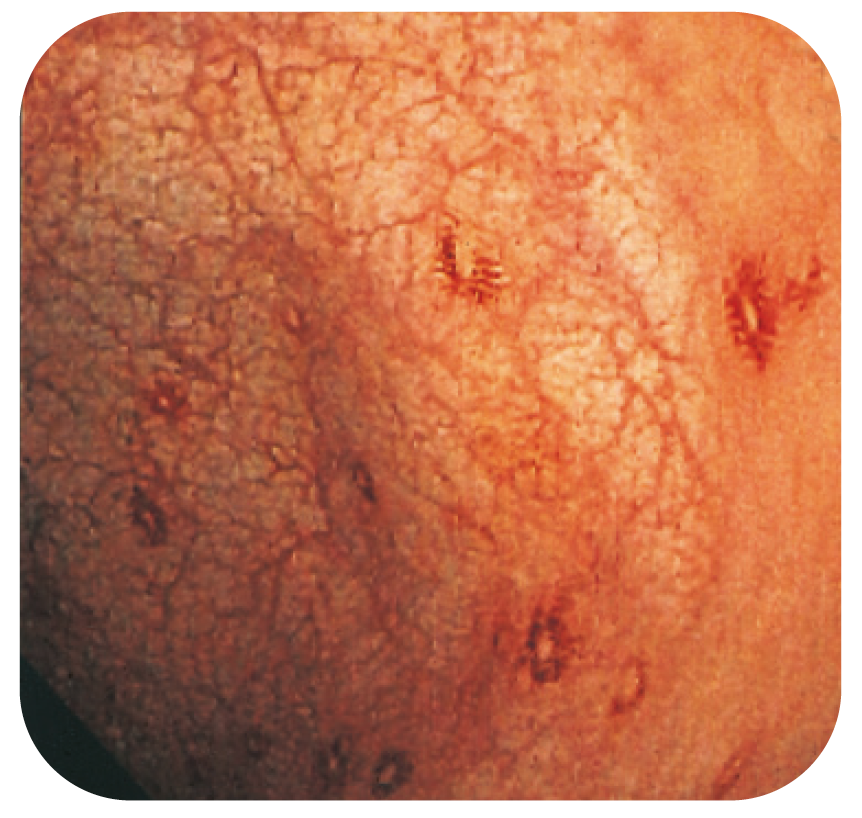
Bild 2.
CD. Spridda afte-liknande mm-stora ulcerationer med kraftigt uttalad rodnad i randzonen mot en i övrigt blek slemhinna.
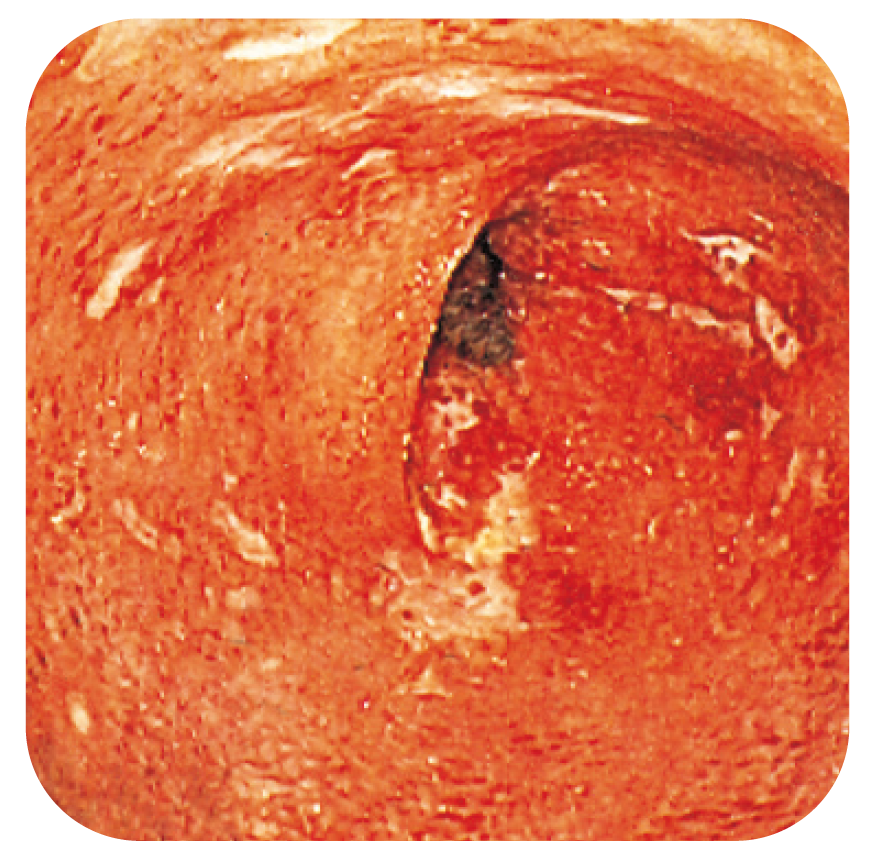
Bild 3.
Diffus inflammation vid CD med början till djupare ulcerationer.
Förberedelse med klara drycker 12–24 h före undersök-ningen är oftast tillräcklig rengöring. Det troligen bästa medlet för tarmförberedelser inför koloskopi är Laxabon® (polyetylenglykol med salter, rekommenderad dos upp till 4 liter) i uppdelad dosering 2+2 liter före undersökning. Alternativt kan medel som Citrafleet® (natriumpikosulfat, citronsyra, magnesiumoxid), Movprep® (makrogol 3350, natriumsulfat, vattenfritt, natriumklorid, kaliumklorid, askorbinsyra, natriumaskorbat), Picoprep® (natriumpiko-sulfat, citronsyra, magnesiumoxid), Vistaprep® (makrogol 3350, natriumklorid, natriumvätekarbonat, kaliumklorid) och Phosphoral® (natriumdivätefosfatdihydrat, dinatrium-fosfatdodekahydrat) användas i avsaknad av hjärt/njursjuk-dom. Kontraströntgen av kolon/rektum görs numera sällan tack vare god tillgång på endoskopi med högupplösande, tunna och lättmanövrerade videoinstrument vid de flesta gastroenterologiska enheter i landet. För utredning av övre GI-besvär och vid misstanke om CD, görs lämpligen i första hand esofagogastroskopi med multipla px. Även vid ett normalt makroskopiskt fynd i ventrikeln bör px tas eftersom påvisande av fokal kryptit kan vara ett tecken på CD-förändringar på annan plats i GI-kanalen. Dessutom bör biopsier tas från duodenum för att säkert utesluta celiaki som ibland kan förekomma parallellt med UC, CD och MC.
3. Kapselundersökning
Utvecklingen av små videokapslar (t. ex. Given® och Olym-pus®) har förbättrat möjligheterna till slemhinne-bedöm-ning även av tunntarmen med relativt hög bildkvalitet. Vid oklara fall där man inte ser några förändringar med MR tunntarm påvisar inte sällan kapselundersökningen mindre CD-lesioner som ännu inte lett till kliniskt signifikanta strikturer. Vid obstruktionssymptom rekommenderas dock starkt att kapselundersökning alltid föregås av MR tunn-tarm för att utesluta eventuella strikturer/stenoser, eftersom kapselretention kan leda till ileus och akut laparotomi. Kapselmetodiken är mest av värde vid IBD-fall med oklar anemi/blödning.
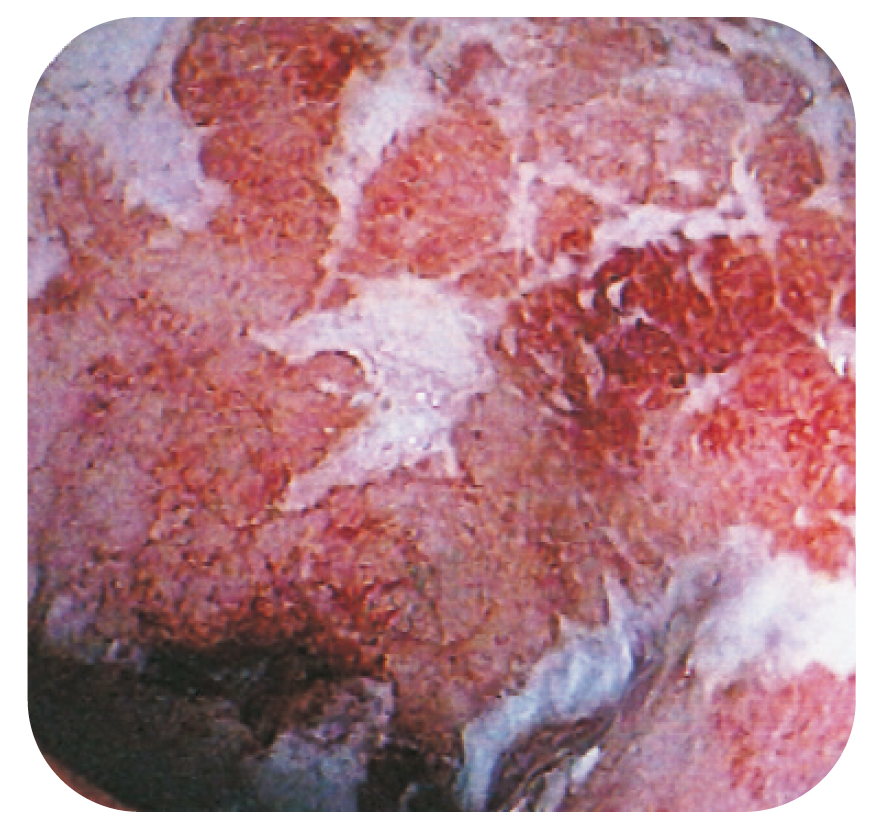
Bild 4.
Oregelbunden, ställvist eroderad slemhinna med fibrinexsudat vid kroniskt aktiv obestämbar kolit.
4. Radiologiska metoder
Även framgent kommer röntgen att ha en viss roll vid IBD-utredning. Framför allt gäller detta när endoskopi varit ofullständig, när strikturer/stenoser ej kan passe-ras eller vid utredning av suspekt tunntarmsengagemang. Den stora fördelen med konventionell kontraströntgen är möjligheten till anatomisk lokalisering och överblick. DT av kolon, så kallad virtuell koloskopi, har dock numera nästan helt ersatt de klassiska röntgenundersökningarna. DT-kolon/virtuell koloskopi kan vara alternativ, särskilt vid signifikanta kolonstenoser. Vid akuta svåra skov är dock fortfarande röntgen buköversikt, helst med försiktig luft-insufflation vid behov för att få ”dubbelkontrasteffekt”, en mycket enkel men bra metod för att studera kolitens proxi-mala utbredning. Undersökningen ger även information om eventuell kolondilatation, perforation eller om djupare ulcera föreligger. DT är förstahandsmetod vid misstänkt bukabscess och vid enterokutana fistlar, men även ultraljud kan ofta vara av stort värde. Virtuell entero/koloskopi kan ej ersätta konventionell endoskopi eftersom små och ytliga slemhinneförändringar som i Bild 2 kan missas. MR är av stort värde för undersökning av det anorektala området, t.ex. vid svår fistelsjukdom som involverar vagina och/eller urinblåsa. För undersökning av tunntarm har nya tek-niker för MR utvecklats som ger mycket god bildkvalitet. Magnetresonanscholangiopancreatografi (MRCP) är ett non-invasivt alternativ till Endoskopisk retrograd cholangi-opancreatografi (ERCP) vid diagnostik av eventuell PSC, men kräver god nivå på utrustning.
5. Ultraljud
Abdominellt ultraljud börjar användas alltmer i Sverige och en van undersökare kan med hjälp av de mest högupplösande systemen få en god uppfattning om förekomst av ödem i tarmväggen och andra strukturella förändringar i vävnaderna som kan ses vid inflammation. Framför allt ileocekal CD lämpar sig för diagnostik, monitorering av behandlingseffekt och suspekt återfall efter ileocekalresektion. Ultraljud har även en plats i diagnostiken av misstänkta intraabdominella abscesser. För bedömning av bl.a. sfinkterstatus kan rektalt ultraljud användas vid perianal/rektal fistelsjukdom. I valet mellan DT och MR eller ultraljud blir det oftast lokala rutiner och erfarenheter av metoderna som avgör vilken undersökningsmetod som väljs. Ultraljud och MR ger ingen strålning och rekommenderas därför i riktlinjer eftersom IBD-patienter är unga och kan komma att behöva upprepade undersökningar i framtiden.

Bild 5.
Kapselundersökning av tunntarm med tydligt aftöst sår kl 10 (CD).
Differentialdiagnoser vid misstänkt IBD
Infektioner
En viktig del i den initiala utredningen av patienter med misstänkt IBD är att utesluta en infektiös process. Infektiösa koliter/enteriter är vanligen förknippade med akut insjuk-nande, (>10 diarréer/dygn, feber, positiv infektionsanamnes, utlandsresa, anhöriga eller andra närkontakter med infek-tion). Hög CRP men frånvaro av trombocytos talar starkt för infektion.
AKUT VATTNIG DIARRÉ
- Matförgiftning (Staph. aureus toxin), enterotoxinbildande E. Coli (ETEC), rotavirus, tidig Salmonella.
BLODIG DIARRÉ
- Invasiva patogener som Shigella, Salmonella, Campylobacter jejuni, Yersina, Entamöba histolytica, enteroinvasiva E. coli (EIEC), enterohemorragiska E. coli (EHEC). Cytomegalovirus (CMV) bör uppmärksammas som orsak till akut kolit, särskilt vid immunodulerande behandling.
ANTIBIOTIKABEHANDLING +/- VITGULA MEMBRANER PÅ SLEMHINNAN VID ENDOSKOPI
- Clostridium difficile-associerad pseudomembranös kolit. Se skillnad mellan CD och pseudomembranös kolit på Bild 6 och 7.
I LEOCEKAL INFLAMMATION
- Lokal tuberkulos (TBC) utgör en differentialdiagnos.
SÅR I REKTUM
- Gonorré, herpes simplex, entamöbadysenteri, syfilis, TBC.
OVANLIG INFEKTIÖS PROKTIT/KOLIT
- Gonorré, herpes simplex, lymfogranuloma venerum, klamydia, syfilis och CMV.
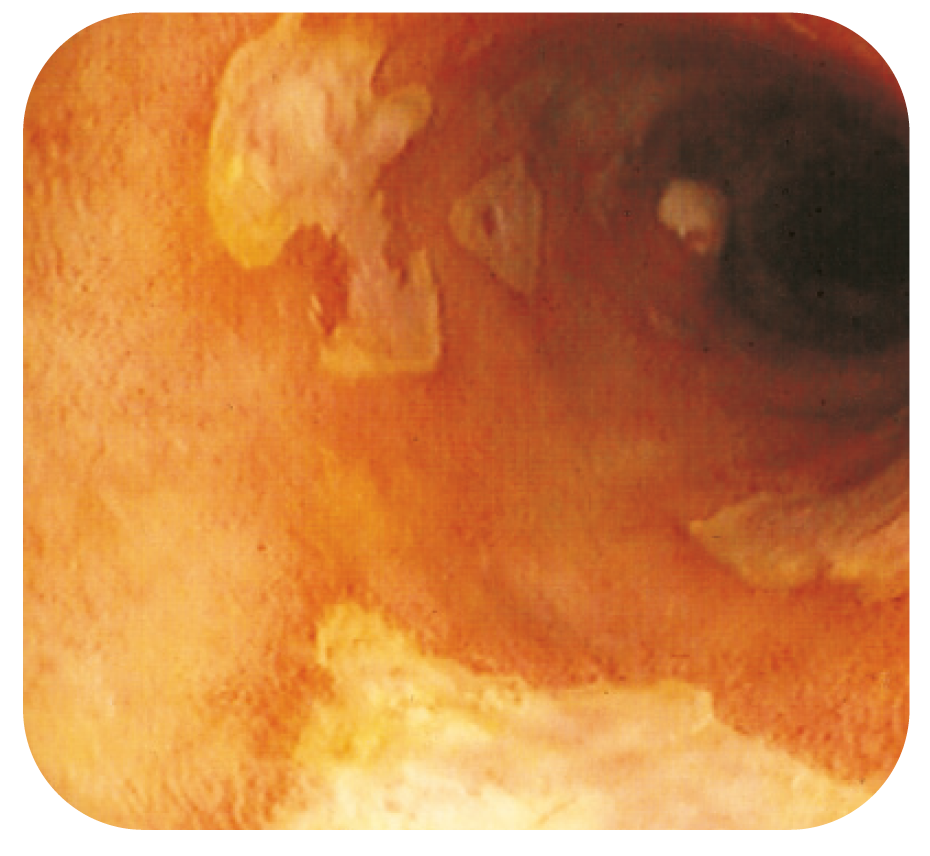
Bild 6.
Oregelbundna, flacka, fibrinbelagda ulcerationer vid CD.
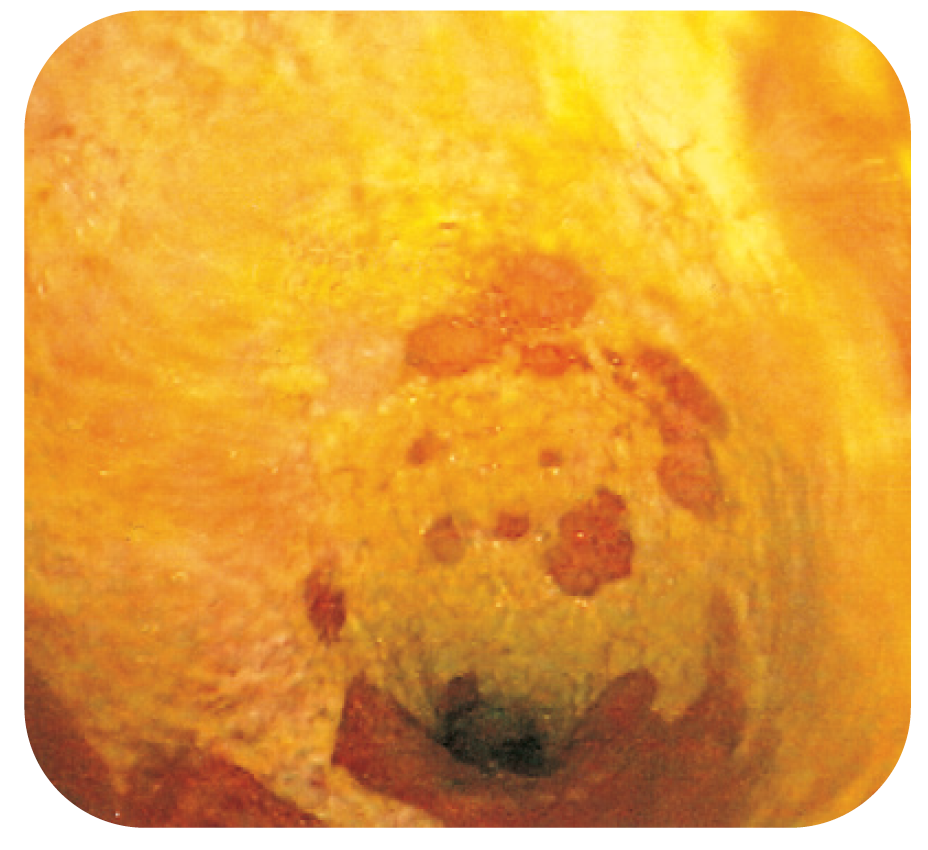
Bild 7.
Gulvita beläggningar på slemhinnan vid Clostridium difficile-associerad pseudomembranös kolit.
Tabell 5. Minimiutredning för att utesluta infektion:
- Fecesmikroskopi (cystor, maskägg) + odling (Salmonella, Shigella, Yersina, Campylobacter). Minst ett prov av vardera.
- Clostridium difficile cytotoxin B i feces (snabbsvar inom 24 timmar).
- Biopsier vid endoskopi för PAD (begär snabbsvar;
kan ge vägledning avseende skov eller infektion.)
Övriga differential-diagnoser vid blodig eller oblodig diarré
Sällan/aldrig blod:
- COLON IRRITABILE MED DIARRÉ (IBS-D)
Ger oftast omväxlande förstoppning och diarré, men enbart diarré kan förekomma. Ofta även dyspeptiska symptom. Mycket sällan viktnedgång, feber eller nattliga besvär. - MIKROSKOPISK KOLIT (MC)
Kollagen kolit eller lymfocytär kolit. Koloskopi med mul-tipla biopsier från en minimalt förändrad (ibland ses diff-ust förändrad kärlteckning, se Bild 8 och 9) eller normal slemhinna ger diagnosen. Om stark klinisk misstanke bör färgning för CD3-positiva lymfocyter respektive kollagen begäras. Vanligen upptäcks MC hos medelålders kvinnor med oblodig, vattentunn och imperiös diarré utan större viktnedgång. Förstahandsbehandling vid svårare besvär är oralt budesonid (Budenofalk®, Entocort®). Startdos 9 mg/dygn och därefter nedtitrering till minsta möjliga under-hållsdos. Ofta mångåriga besvär. Observera att även yngre individer och ibland även män kan drabbas av MC. - CELIAKI
Ger ej blod per rektum, sällan feber/buksmärtor. - REKTAL PROLAPS
Manifesteras vid defekation och vid gående. Ger slem-hinneavsöndring, blödning, defekationssvårigheter och inkontinens. Vanligast hos kvinnor. - LAXERMEDELSMISSBRUK
Ofta svår diagnos. Kan ibland ge upphov till melanosis coli med tydligt makro- och mikroskopiskt utseende (Bild 10).
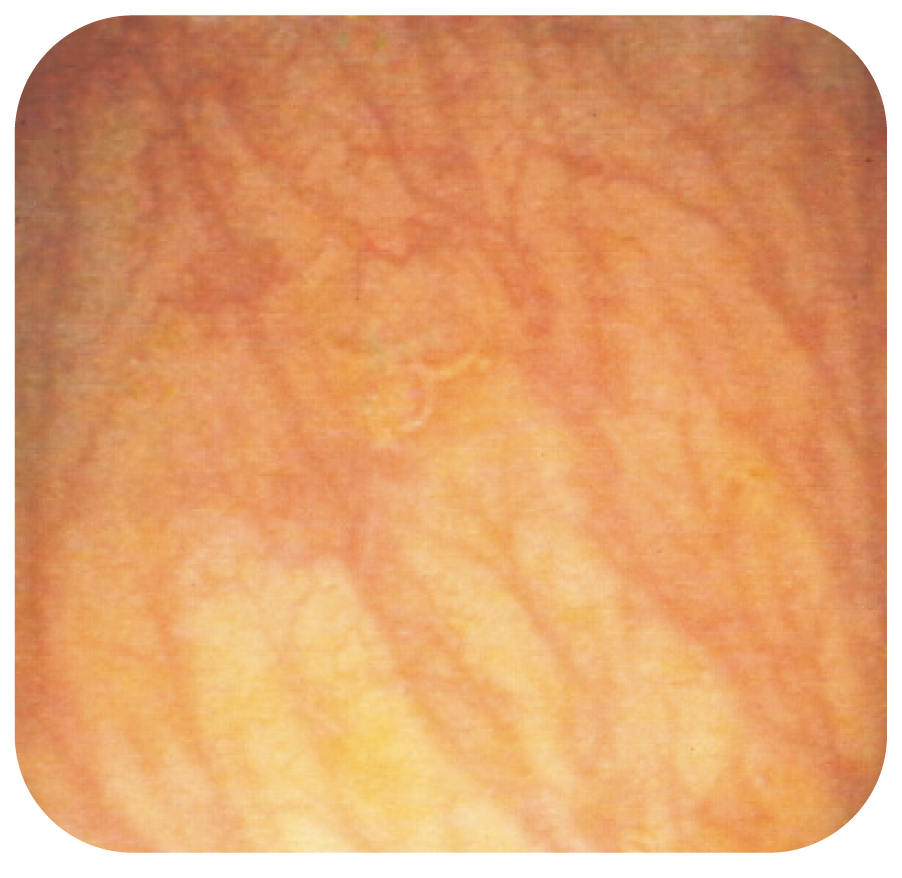
Bild 8.
Diffus, gles kärlteckning vid kollagen kolit.
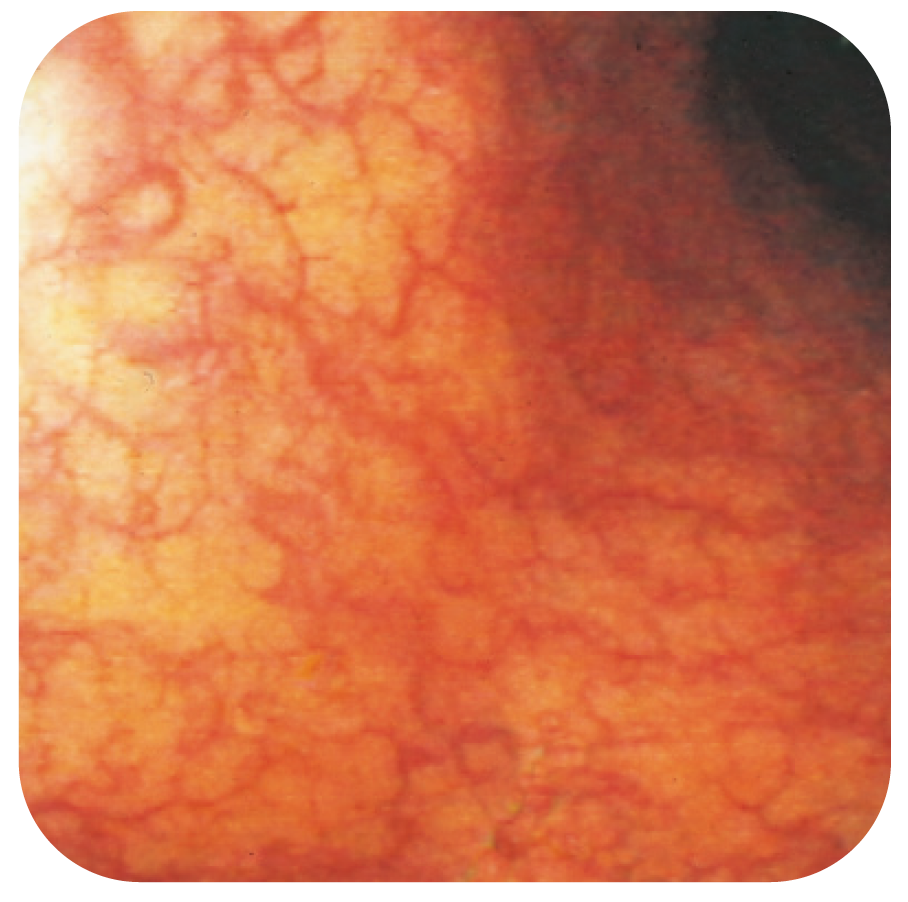
Bild 9.
Stört kärlmönster vid lymfocytär kolit.

Bild 10.
Typiskt “leopardmönster” vid melanosis coli.
Blod kan förekomma:
- ISCHEMISK KOLIT
Äldre patienter med arterioskleros. Segmentell tarmskada där rektum kan vara sparad. Kan simulera Crohnkolit med djupa sår och kullerstensmönster. - DIVERTIKULIT
Akuta buksmärtor, oftast till vänster, nedom naveln, feber, förstoppning och/eller diarré, illamående/kräkningar, ibland urinträngningar. I svåra fall fistelbildning, t. ex. till urinblåsa. - STRÅLSKADAD TARM
Terminala ileum eller rektum påverkad efter t. ex. radioaktiva isotopinlägg. Ej ovanligt efter gynekologisk cancer eller prostatacancer som strålbehandlats. - HEMORROJDER
Oftast klassisk bild vid inspektion, undersökning per rektum samt proktoskopi. - SOLITÄRT ULCUS
Benignt sår någon decimeter upp i rekt um. Ofta samband med långvarig förstoppning och där av följande krystningar. Rektoskopi + biopsier ger diagnosen. - VASKULIT
Mycket ovanligt. - CANCER
I kolon/rektum (vanligare än IBD!) eller tunntarm (mycket ovanligt).
Montrealklassifikationen
Montrealklassifikationen har blivit alltmer använd för att karakterisera CD och UC, framför allt inom forskningen där den används i det svenska IBD-registret Swibreg. Denna beskrivning kan även vara användbar för en kortfattad beskrivning av sjukdomsfenotypen i journalföringen hos den individuella patienten. Klassifikationen ska beskriva den mest uttalade sjukdomstypen i patientens sjukdomshistoria.
Tabell 6. Montrealklassifikationen enligt SGF:s och Swibregs riktlinjer. 2

